Preventie
De moderne geneeskunde begint meer en meer een preventieve geneeskunde te worden. Ook inzake borstkanker is hier de laatste jaren, met de ontdekking van het BRCA-gen, een shift gekomen naar preventie. Ondertussen zijn meerdere genen ontdekt alsook meerdere risicofactoren beschreven. Afhankelijk van beide kan een gepersonaliseerde screeningsstrategie gekozen worden. Het is daarom belangrijk om deze risico- en genetische factoren te begrijpen.
Diagnose
Ik kreeg de diagnose kanker... Deze website is een portaal die u en uw naasten zal helpen om persoonlijke informatie en antwoorden te vinden voor uw probleem.
Deze website moet een houvast en steun zijn voor patiënten op weg naar herstel en een beter leven.
Het "Diagnose" gedeelte van onze website is opgesteld in twee belangrijke delen. Ten eerste zorgen we in "Anatomie en Fysiologie" voor een basiskennis van de borst. In het tweede deel "Tumoren en aandoeningen" gaan we dieper in op alles wat met aandoeningen van de borst te maken heeft.
Verder wensen wij vrouwen te informeren die zich afvragen of zij wel een borstprobleem hebben, maar daarvoor nog niet onmiddellijk hun arts willen consulteren. Kennis en informatie kunnen dikwijls een onmiddellijke geruststelling betekenen indien de vrouw zelf in staat is het probleem te onderkennen en inziet dat hier geen specifieke behandeling voor noodzakelijk is. Anderzijds trachten we ook vrouwen te informeren bij wie wel degelijk een ernstig borstprobleem is vastgesteld, zoals bijvoorbeeld een kwaadaardige aandoening, en die goed voorbereid naar hun arts willen stappen.
Behandeling
Bij de behandeling van een borstkanker hoort meteen ook een keuze gemaakt te worden rondom de reconstructie. Er is geen fundamenteler doel van onze Stichting dan deze awareness bij de patiënten en oncologische chirurgen te brengen. Door vooraf een geïnformeerde beslissing te nemen, blazen we geen bruggen op voor een latere reconstructie zonder hierbij het oncologische aspect uit het oog te verliezen. Uiteraard primeert de overleving en zal de beslissing van de oncologische chirurg altijd voorgaan.
Op de pagina "Beslissen" staat alle informatie die u kan verwachten tijdens een eerste consultatie alvorens u de tumor laat verwijderen. Deze pagina is zeer uitgebreid en uw plastisch chirurg zal enkel die informatie vermelden die voor uw persoonlijke situatie toepasbaar is.
"Verwijderen van de tumor" vertelt het verhaal van de operatie zelf. Dit is de belangrijkste operatie want een goede wegname van de tumor is en blijft het belangrijkste. We leiden u door de verschillende vormen van wegname. Deze beslissing wordt vaak voor u genomen door een multidisciplinair team van oncologen, radiologen, pathologen, radiotherapeuten, borstverpleegkundigen, gynaecologen, oncologische chirurgen en plastische chirurgen.
In het deel "Borstreconstructie" staat alle informatie en illustratie van de verschillende soorten reconstructie met bijhorende stappen.
Revalidatie
Wie behandeld is voor kanker heeft vaak een lange periode nodig om te herstellen.
Kanker is een ingrijpende ziekte met een zware behandeling. Vaak kampen mensen nadien met psychosociale en/of lichamelijke problemen zoals stress, angst, extreme vermoeidheid, pijnlijke gewrichten, een verminderde conditie, lymfoedeem… Dit kan een grote invloed hebben op het algemeen welzijn.
Er zijn revalidatieprogramma’s die worden aangeboden door de meeste ziekenhuizen. We behandelen hier een aantal grote thema’s.
Quality of life
De levenskwaliteit is een belangrijke factor bij het omgaan met borstkanker. Daarom is het belangrijk om coping-mechanismen te vinden die werken, en die zullen van patiënt tot patiënt verschillen. Voor sommigen kan dat zijn: plezier vinden in activiteiten die zij voor de diagnose deden, tijd nemen om te genieten, vrijwilligerswerk doen, lichaamsbeweging... Van het grootste belang is dat studies hebben aangetoond dat het accepteren van de ziekte als een deel van iemands leven een sleutel is tot effectieve verwerking, evenals het focussen op mentale kracht om de patiënt in staat te stellen verder te gaan met het leven. In dit gedeelte behandelen we enkele onderwerpen die patiënten tijdens en na de behandeling ervaren en geven we informatie om deze aan te pakken.
Risicofactoren en Screening
Risicofactoren
Het toekennen van een bepaald risico op borstkanker aan een vrouw is zeer belangrijk voor het uitstippelen van een opvolgingsbeleid of in het aannemen van een therapeutische houding. In deze zin heeft de ontdekking van de drie tot nu toe gekende genen die geassocieerd kunnen zijn aan een sterk verhoogd risico op borstkanker, BRCA-1, BRCA-2 en BRCA-3, een zeer belangrijke bijdrage geleverd in het begeleiden van vrouwen uit deze families.
Familiale voorgeschiedenis
Een belaste familiale voorgeschiedenis is één van de sterkste indicatoren voor een groter risico op het ontwikkelen van borstkanker. Naarmate er in een familie meer vrouwen met borstkanker werden gediagnosticeerd, ze nauwer verwant zijn met elkaar en de leeftijd bij diagnose lager is, is het risico bij andere vrouwen uit die familie om zelf borstkanker te ontwikkelen hoger.
We schatten dat ongeveer 20 tot 30% van alle borstkankerpatiënten minstens één verwante met dezelfde aandoening hebben, bij ongeveer 5 tot 10% van alle patiënten is er een sterke genetische voorbeschiktheid.
Volgende elementen zijn bepalend in het risico dat een vrouw heeft om zelf borstkanker te ontwikkelen:
het aantal verwanten dat borst- of eierstokkanker ontwikkelde in haar familie,
de verhouding van het aantal aangetaste tot het aantal niet-aangetaste vrouwen,
de graad van verwantschap tussen aangetaste individuen,
de leeftijd waarop borstkanker werd vastgesteld bij haar verwanten,
het optreden van borstkanker in beide borsten (bilateraal borstcarcinoom) bij een verwante,
het optreden van eierstokkanker in de familie en
het optreden van borstkanker bij mannen.
Deze elementen vormen het uitgangspunt om aan patiënten een sterk, matig of licht verhoogd risico toekennen. Op basis van dit risico wordt in eerste instantie advies gegeven m.b. t. het optimale screeningsbeleid.
Naast informatie over het borstkankerrisico gebruiken we de familiale gegevens eveneens om families te identificeren waarin het opstarten van erfelijkheidsonderzoek zinvol kan zijn. De criteria die we hiervoor hanteren zijn weergegeven in tabel 1. Deze criteria worden eerder gebruikt als leidraad: soms wordt het onderzoek ook in families die niet aan deze criteria voldoen, gestart als daar specifieke redenen voor zijn. Deze kunnen bijvoorbeeld zijn: een moeilijk te beoordelen stamboom (omwille van een kleine familie of omdat er veel mannelijke verwanten zijn) of als erfelijkheidsonderzoek belangrijke klinische implicaties heeft. Uitzondering wordt ook soms gemaakt voor patiënten met sterk verhoogde angstigheid voor wie een genetische test een bijna vitaal karakter krijgt.
Tabel 1. Inclusiecriteria voor moleculair genetisch onderzoek van BRCA1 en BRCA2, zoals die meestal gehanteerd worden:
families met drie eerstegraadsverwanten* met borst- en/of ovariumcarcinoom
families met tenminste twee eerste- en/of tweedegraadsverwanten** met borst en/of ovariumcarcinoom vastgesteld op een gemiddelde leeftijd jonger dan 50 jaar.
alle patiënten die borst- en/of ovariumkanker ontwikkelden voor de leeftijd van 35 jaar.
personen bij wie een mutatie in de familie werd aangetoond.
mannelijke patiënten met een borstcarcinoom.
* eerstegraadsverwanten: moeder en dochter, zussen
** tweedegraadsverwanten: grootmoeder en kleinkind, tante en nicht
Het onderscheid tussen erfelijk en familiaal borstcarcinoom is niet scherp te stellen. De bijdrage van genetische afwijkingen moet waarschijnlijk beschouwd worden als een soort continuüm: bij familiale borstkanker spelen eerder genetische afwijkingen een rol die het risico op borstcarcinoom discreet beïnvloeden, terwijl in monogenische vormen in de meerderheid van de families BRCA1 en BRCA2 mutaties aanwezig zijn die het risico sterk beïnvloeden, zie Figuur 1.
Een groot aantal families bevindt zich echter op de grens tussen beide entiteiten en in een aantal ervan kunnen we BRCA1 of BRCA2 mutaties aantonen.
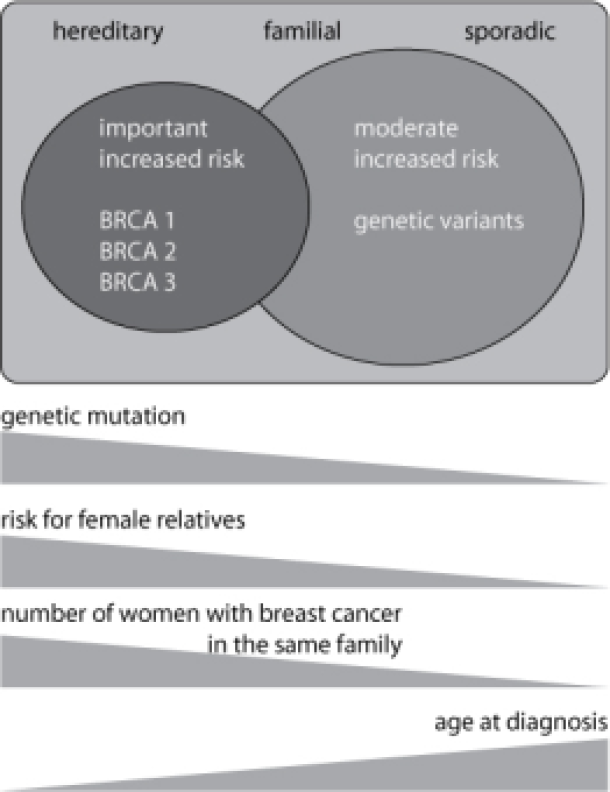
Figuur: Borstkanker en de familiale voorgeschiedenis ervoor laten toe patiënten onder te verdelen in drie overlappende klassen: de sporadische, familiale en erfelijke vormen. Genetische afwijkingen (mutaties in BRCA1 en BRCA2) kunnen meest frequent aangetoond worden in de erfelijke vorm. Deze genetische afwijkingen veroorzaken een sterk verhoogd risico op borst- en eierstokkanker bij vrouwelijke draagsters. In familiaal borstcarcinoom is er waarschijnlijk een rol voor genetische varianten die het risico minder sterk beïnvloeden. Naarmate de leeftijd bij diagnose lager ligt en het aantal aangetaste verwanten in een familie hoger, wordt de kans op een erfelijke vorm groter. Dit houdt eveneens in dat het risico voor andere vrouwen uit de familie om zelf ook borstkanker te ontwikkelen eveneens sterk stijgt.
Borstdensiteit
De dichtheid van het borstweefsel kan worden geobjectiveerd via mammografie. Hoe denser het borstweefsel, hoe hoger het risico op borstkanker. Verhoogde borstdensiteit is vaak een erfelijke factor, maar komt ook voor bij nullipare vrouwen (vrouwen die geen kinderen kregen), vrouwen die een eerste zwangerschap kregen op latere leeftijd en vrouwen die veel alcohol drinken.
Lichaamseigen oestrogeen
Oestrogeen speelt een cruciale rol in het ontwikkelen van borstkanker. Vrouwen waarbij de menarche (tijdstip van eerste menstruatie) vroeg (voor 11 jaar) optreedt, hebben een verhoogd risico op het ontwikkelen van borstkanker. Hetzelfde geldt voor vrouwen waarbij de menopauze laat optreedt. Het omgekeerde is ook waar. Vrouwen waarbij de menopauze vroeg optreed, hebben een lager risico op het ontwikkelen van borstkanker. Na ovariëctomie kan het risico op borstkanker zelfs met 75% verminderd worden (afhankelijk van leeftijd, gewicht en pariteit).
Hormonale substitutie tijdens de menopauze
Vrouwen met menopauzale klachten (warmteopwellingen, transpireren, slechte nachtrust, prikkelbaarheid) kunnen opteren om hormonen te nemen. Het innemen van hormonen vergt een deskundige begeleiding. Wanneer deze behandeling correct wordt voorgeschreven zal ze de levenskwaliteit duidelijk verbeteren. Het meest doeltreffende hormoon om die klachten te behandelen is het oestrogeen. Indien men echter enkel het oestrogeen inneemt zal dit ook de binnenwand van de baarmoeder stimuleren. Dit kan leiden tot bloedverlies en bij langdurige inname tot verhoogde kans op baarmoederkanker. Als men aan het oestrogeen een progestatief hormoon toevoegt kan men baarmoederbloeding en baarmoederkanker volledig vermijden. De kans op baarmoederkanker wordt dan zelfs lager dan bij vrouwen die geen hormonen innemen. Het nadeel van het dagelijks combineren van hoog gedoseerde oestrogenen en progestativa, gedurende een periode langer dan vijf jaar, is dan weer dat er een lichte toename is van borstkanker. Dit komt vooral voor bij het innemen van synthetische hormonen. Deze toename aan borstkanker is te wijten aan het progestatief. Inderdaad, uit placebo gecontroleerde gerandomiseerde studies blijkt dat oestrogenen alleen geen verhoging geven op de kans op borstkanker. Anderzijds tonen grote Europese studies dat een combinatie van natuurlijk oestrogeen met een natuurlijk progestatief veilig is voor de borst, en dit zelfs na tien jaar inname. Een andere manier om de inname van een synthetisch progestatief te vermijden is het gebruik van een hormoonspiraal. Met een progestatief bevattend spiraal kan men de binnenwand van de baarmoeder volledig tot rust brengen bij vrouwen die ‘oestrogenen alleen’ nemen. Dit spiraaltje kan vijf jaar ter plaatse in de baarmoeder blijven. Het kan op een routine raadpleging worden geplaatst. Aldus vermijdt men dat het progestatief oraal moet worden ingenomen. Daardoor komt geen hoge dosis progestatief meer vrij in het lichaam en meteen vermijdt men de verhoogde kans op borstkanker. Ook zijn er recente gegevens over de invloed van andere preparaten op de borst. Deze lijken veelbelovend te zijn. Het is dus belangrijk contact op te nemen met uw arts om individueel voor iedere vrouw de juiste behandeling te kiezen.
Obesitas
Het risico op borstkanker ligt hoger bij obese vrouwen (BMI > 30), vooral na de menopauze.
Alcoholgebruik
Het drinken van alcohol verhoogt het risico op borstkanker. Het risico stijgt naarmate het aantal consumpties stijgt.
Screening
Screening helpt het vroegtijdig opsporen van nieuwe of recurrente kankers. Aangezien zowel mannelijke als vrouwelijke dragers van genetische mutaties een hoog risico op tumorvorming hebben, kunnen zij de wens hebben om routineonderzoek te ondergaan. Als een kanker vroeg wordt gediagnosticeerd, is de kans op locoregionale of op afstand bestaande metastasen zeer laag. Volledige verwijdering van de tumor verhoogt de kans op genezing. Intensieve screening voorkomt echter de vorming van kanker niet. De eerste stap is regelmatig, routine klinisch onderzoek door uw arts. Een tweede stap is de aanvullende beeldvorming zoals echografie, mammografie en MRI.
De volgende overweging is de profylactische verwijdering van weefsels waarin de tumor kan optreden. Voor patiënten met genetische mutaties met hoge penetrantie betreft dit de chirurgische verwijdering van de borsten (bilaterale huidsparende mastectomie) en beide eierstokken (salpingo-ovariëctomie). Alleen het verwijderen van de eierstokken vermindert de circulerende niveaus van vrouwelijke hormonen die tot borstkanker kunnen leiden en borstkanker stimuleren, zorgend voor een gedaald optreden van ongeveer 50%.
Hoewel deze chirurgische procedures tamelijk agressief zijn, werd aangetoond dat ze het risico op de vorming van kanker aanzienlijk verminderen. Patiënten moeten weten dat niets het risico volledig elimineert. Dit verklaart waarom patiënten die een profylactische operatie ondergaan nog steeds regelmatig postoperatieve follow-up afspraken dienen bij te wonen.
Tabel: Mogelijke preventieve strategieën bij dragers en draagsters van een BRCA1 of BRCA2 mutatie. | ||
Vrouwelijke dragers |
|
|
Borstkanker | Screening | Maandelijks zelfonderzoek vanaf jonge leeftijd > 20 jaar: 3- tot 6-maandelijks klinisch onderzoek door een arts > 25 jaar: jaarlijks echo- en mammografie, eventueel aangevuld met MRI |
| Preventieve heelkunde | Preventieve mastectomie |
| Chemoprofylaxie | Tamoxifen (momenteel vooral bij vrouwen die reeds borstkanker ontwikkelden) |
Eierstokkanker | Screening | > 35 jaar: 6-maandelijks klinisch-gynaecologisch onderzoek in combinatie met een transvaginale echografie en een CA-125 dosering in het bloed |
| Preventieve heelkunde | preventieve bilaterale salpingo-ovariëctomie |
| Chemoprofylaxie | - (mogelijks protectief van hormonale contraceptiva) |
Mannelijke dragers |
|
|
Borstkanker | Screening | Geen uniforme richtlijnen |
Darmkanker | Screening | > 50 jaar: coloscopie |
Prostaatkanker | Screening | > 40 jaar: rectaal prostaatonderzoek en echografie en PSA-dosering |
Melanoom | Screening | jaarlijkse inspectie van de huid (in principe enkel voor BRCA2 mutatie-dragers) |
Tabel: Mogelijke preventieve strategieën bij dragers en draagsters van een BRCA1 of BRCA2 mutatie.
De laatste maatregel om het risico op de vorming of recidief van kanker te reduceren is chemoprofylaxie, hoewel op dit moment geen wetenschappelijk onderzoek enig voordeel heeft aangetoond voor dragers met BRCA-1, 2 of 3 mutaties. Daarom is deze optie nog controversieel. Enkel vrouwen die reeds behandeld zijn voor borstkanker, die oestrogeen en progesteron receptor positief zijn, kunnen hun risico op recidief verminderen door het nemen van tamoxifen. Het valt nog af te wachten of chemoprofylaxie gunstig is voor asymptomatische dragers van genetische mutaties.
Kiezen tussen deze profylactische maatregelen is een complex proces waarbij zowel medisch advies als persoonlijke keuzes betrokken zijn. Belangrijke bezorgdheden voor patiënten betreffen onder meer: de constante vrees voor het ontwikkelen van kanker, de wens om kinderen te hebben, vrouwelijkheid, interpersoonlijke relaties, seksualiteit en eventuele vroegere ervaringen in de familie met de diagnose of behandeling van kanker.
De keuze wordt eveneens bemoeilijkt door het aantal medische mogelijkheden waarvoor een duidelijk voordeel nog niet is aangetoond: de optimale frequentie en interval voor screening is onbekend en hoewel magnetische resonantie imaging (MRI) borstkanker kan detecteren in een vroeger stadium, is het gebruik ervan bij dragers van genetische mutaties nog onduidelijk.
Artsen hebben geen lange termijn gegevens over de impact van screening of van de meer invasieve opties: onze ervaring met profylactische mastectomie is relatief kort. Een ander gebied dat onduidelijk is, is het voordeel van hormonale substitutie na bilaterale ovariëctomie. Wetenschappelijke gegevens hebben aangetoond dat het toedienen van een lage dosis hormonale substitutie veilig is, maar de effecten op lange termijn zijn nog onbekend.
Indien alle mogelijkheden in acht genomen worden, bestaat er nog geen eenduidige oplossing die voor elke patiënt past. Het is belangrijk om het traject te kiezen dat het beste bij u past. Van even groot belang is dat elk individu zich veilig en zeker voelt met zijn beslissing, nadat alle potentiële risico's zijn toegelicht. Dit zal uiteindelijk gemoedsrust geven. Sommige vrouwen vinden profylactische chirurgie de beste oplossing om om te gaan met hun risico op borst-of eierstokkanker terwijl anderen de voorkeur geven aan regelmatige screening.
Het is bekend dat de uitwisseling van ervaringen met collega-patiënten zeer nuttig blijkt te zijn in het besluitvormingsproces. Veel steungroepen zijn ontstaan in de afgelopen jaren. Ze bieden belangrijk advies en comfort voor patiënten met een hoog risico en hebben vaak een nauwe werkrelatie met zorgverleners.
Voor mannelijke patiënten en mannelijke dragers van genetische mutaties, helaas, zijn er nog minder gegevens beschikbaar. Hier ligt de nadruk op routineonderzoek om een vroege diagnose van darm-, prostaat- en huidkanker te bewerkstelligen.
